Prostate Cancer
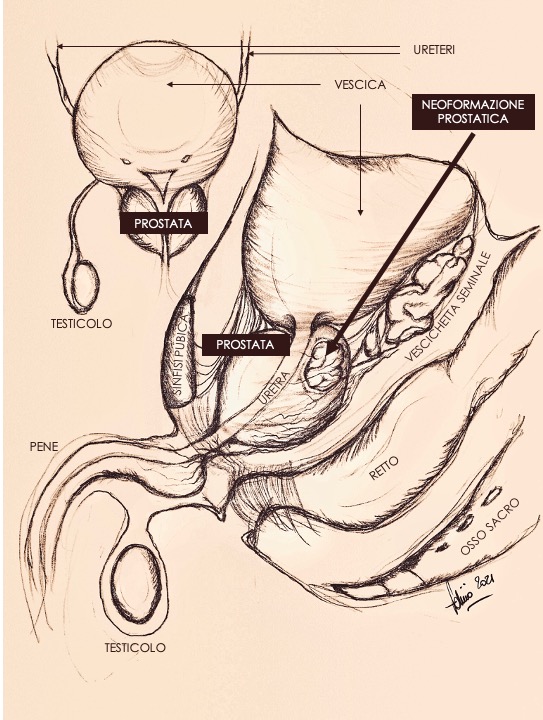
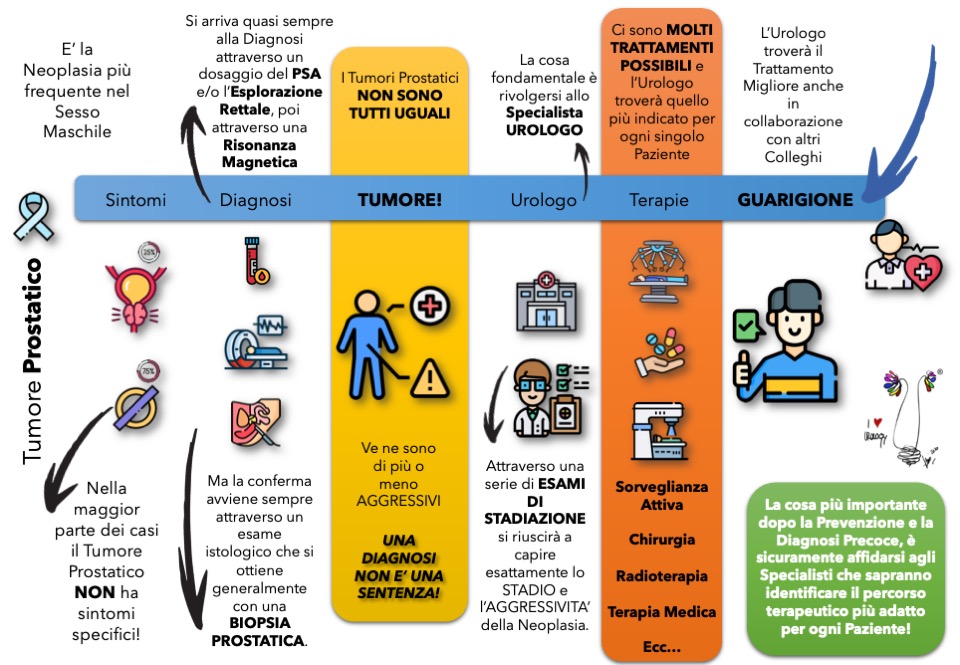
Il tumore della prostata è un tumore maligno che si sviluppa nella ghiandola prostatica, un organo sessuale maschile situato sotto la vescica. È il tumore più comune negli uomini, soprattutto negli uomini anziani. I sintomi del tumore della prostata possono includere difficoltà a urinare, bisogno di urinare frequentemente, dolore durante la minzione o eiaculazione, e sangue nelle urine o nello sperma. La diagnosi di tumore della prostata viene effettuata attraverso esami del sangue, come il PSA, e un esame rettale digitale. Se viene riscontrato un tumore, possono essere necessari ulteriori esami come la biopsia prostatica. Il trattamento del tumore della prostata dipende dalle dimensioni del tumore, dalla sua posizione, dalla sua aggressività e dalle condizioni di salute generale del paziente. Le opzioni di trattamento possono includere chirurgia, radioterapia, terapia ormonale e la sorveglianza attiva. La prevenzione del tumore della prostata comporta il mantenimento di una dieta sana, esercizio fisico regolare e la prevenzione delle malattie prostatiche.
Prostate cancer is a malignant tumor that develops in the prostate gland, a male reproductive organ located under the bladder. It is the most common cancer in men, particularly in older men. Symptoms of prostate cancer can include difficulty urinating, the need to urinate frequently, pain during urination or ejaculation, and blood in the urine or semen. The diagnosis of prostate cancer is made through blood tests such as the PSA, and a digital rectal examination. If a tumor is found, further tests such as a prostate biopsy may be necessary. Treatment for prostate cancer depends on the size of the tumor, its location, its aggressiveness, and the patient’s overall health. Treatment options can include surgery, radiation therapy, hormone therapy, and active surveillance. Prevention of prostate cancer involves maintaining a healthy diet, regular physical exercise, and preventing prostate disease.
FOCUS
LA PROSTATECTOMIA RADICALE ROBOTICA
ROBOTIC RADICAL PROSTATECTOMY
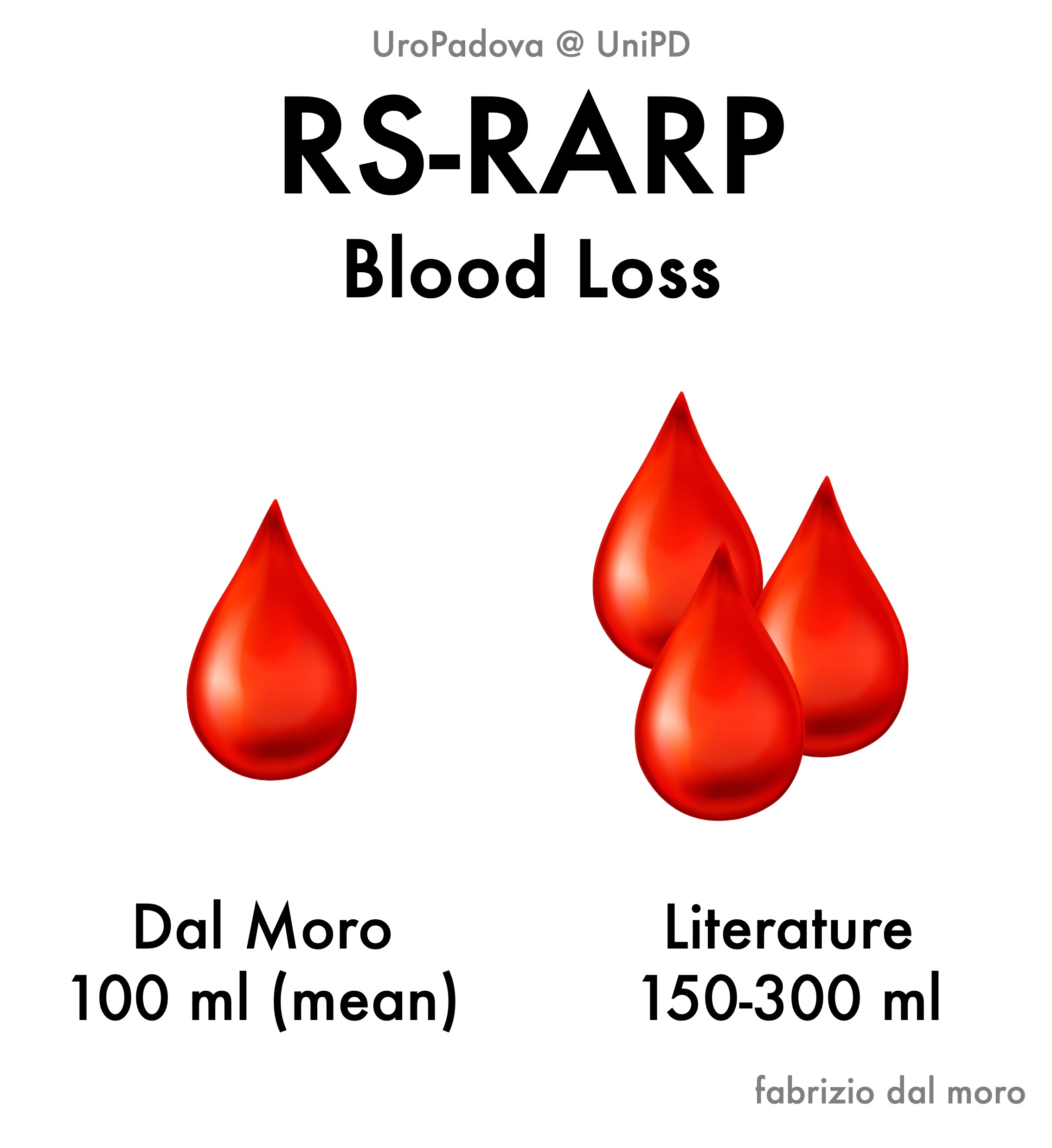
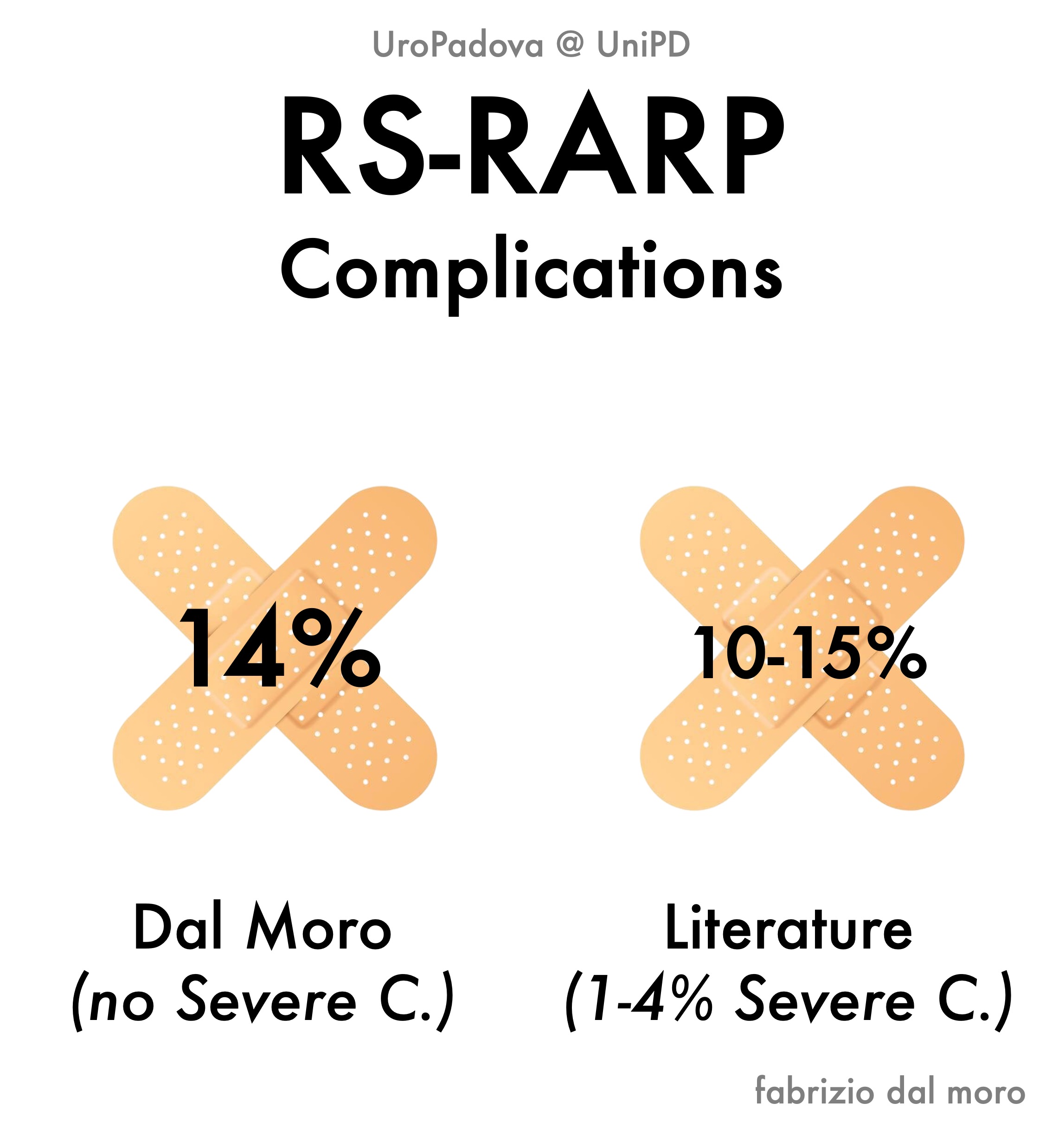
I nostri dati


IL TUMORE DELLA PROSTATA
INFORMAZIONI GENERALI 
1. Epidemiologia
Se a metà del secolo scorso il carcinoma della prostata era considerato estremamente raro, oggi la sua incidenza è notevolmente aumentata tanto da collocarlo addirittura al primo posto tra le neoplasie che colpiscono il sesso maschile (dopo polmone e colon). Il motivo di questo incremento è dovuto da un lato al notevole miglioramento delle tecniche diagnostiche e alla diffusione della tecnica di resezione transuretrale, che hanno permesso di “svelare” tutti quei casi subclinici che altrimenti sarebbero rimasti misconosciuti; dall’altro all’aumento della vita media riscontrato soprattutto in questi ultimi cento anni: è noto infatti che l’incidenza del carcinoma della prostata aumenta progressivamente con l’età (1% sotto i 40 anni, 30% tra 45 e 60 anni, 95% oltre i 60 anni!).
Accanto a questi, vi è un altro dato sconcertante relativo ai cosiddetti foci di adenocarcinoma ben differenziato in prostata clinicamente normale scoperti durante esame autoptico: la prevalenza di queste lesioni raddoppia per ciascuna decade di età, passando dal 10% in uomini di 50 anni al 70% negli ottantenni.
La percentuale di incidenza e i tassi di mortalità per carcinoma della prostata differiscono notevolmente nei diversi paesi del mondo: mentre per esempio le popolazioni asiatiche dell’India e della Cina sembrano esserne meno colpite, ben il 21% delle neoplasie che colpiscono gli statunitensi sono tumori della prostata. Per quanto concerne poi l’Europa è stata registrata una netta differenza tra la bassa incidenza nei paesi dell’Europa meridionale e dell’est, e invece le nazioni più settentrionali come Svezia, Finlandia e Norvegia dove circa 40 maschi su 100.000 risultano colpiti da questa patologia.
L’incidenza della neoplasia prostatica in Italia varia tra il 16.9 (x 100.000 abitanti) della zona di Latina e il 59.1 di Trieste. Per quanto concerne la mortalità, la neoplasia prostatica causa annualmente in Italia circa 5000 decessi, collocandosi così al terzo posto tra le cause di morte neoplastica nel sesso maschile dopo tumore del polmone e dello stomaco (dati ISTAT). A livello nazionale è stato inoltre dimostrato negli anni più recenti un relativo incremento dei tassi di mortalità per tumore della prostata solo al di sopra dei 65 anni di età.
Attualmente possiamo affermare che il tumore della prostata rappresenta il 17% delle neoplasie maligne dell’uomo, in cui è responsabile del 10% delle morti per neoplasia.
2. Etiopatogenesi
Storicamente si segnalano quattro possibili cause di tumore prostatico: la predisposizione genetica, innanzitutto, che sarebbe confermata sia dalla evidenza epidemiologica di una maggior incidenza della patologia in determinate razze (per esempio la razza negra), che da una spiccata familiarità.
Come secondo fattore eziologico è stata chiamata in causa l’influenza degli ormoni sessuali maschili: la prostata infatti è sicuramente una ghiandola androgeno-dipendente che si sviluppa e viene mantenuta normofunzionale dai livelli plasmatici di testosterone. Tuttavia è presumibile che proprio questo ormone rivesta un ruolo importante, anche se non determinante, nello sviluppo di questo tumore, come si deduce dal fatto che questa neoplasia non compare negli eunichi e come dimostrato dagli studi di McNeal che ha notato come la malattia sembri svilupparsi da ghiandole “giovani” sotto l’impulso ormonale piuttosto che da ghiandole atrofiche. Inoltre è dimostrato che la soppressione androgenica ottenuta con somministrazione di estrogeni o di LH-RH analoghi determina una regressione della patologia.
Di importanza predominante appare poi l’influenza dell’ambiente e dell’alimentazione come si comprende osservando le variazioni di incidenza del tumore prostatico in popolazioni emigrate. Un esempio significativo è quello delle popolazioni negre: mentre infatti i negri viventi in Africa sono colpiti dal tumore della prostata in una percentuale estremamente bassa, quelli emigrati (in Europa o negli Stati Uniti) presentano un’incidenza di questa patologia del tutto sovrapponibile a quella delle popolazioni indigene. Sarebbero soprattutto le diete occidentali ricche di proteine e grassi animali (latte, latticini, carne e uova) a favorire lo sviluppo di questo tipo di neoplasia. Gli studi di Graham hanno in particolare preso in considerazione il ruolo della vitamina A che, se consumata in larga quantità, sarebbe responsabile di un’aumentata incidenza di cancro della prostata: essa infatti sembrerebbe influenzare la sintesi di testosterone ed interagirebbe con lo zinco favorendo la proliferazione delle cellule epiteliali prostatiche.
Risultati contrastanti sono emersi per contro dagli studi che hanno preso in considerazione come fattore causale l’azione di agenti infettivi come batteri e virus; lungamente analizzato, ma mai provato, è stato il possibile ruolo carcinogenetico dell’Herpes virus alla luce soprattutto dell’evidenza della sua presenza in alcune cellule di tumore prostatico.
Un accenno merita sicuramente l’ipotesi patogenetica che collega la neoplasia prostatica all’Ipertrofia Prostatica Benigna (IPB): anche se non sicura (solo il 4% delle IPB evolve in carcinoma), appare però estremamente probabile una relazione tra le due patologie, soprattutto se si ipotizza che la seconda possa favorire la prima attraverso fenomeni di ostruzione e stasi duttale.
3. Distribuzione topografica
McNeal ha suddiviso la ghiandola prostatica in varie zone in base non solo a criteri anatomo-topografici, ma anche alla evidenza di un diverso comportamento “patologico”. Anzittutto l’uretra viene considerata divisa in due distinte porzioni, una prossimale che dipartendosi dal collo vescicale giunge sino al veru montanum, ed una distale che da quest’ultimo prende origine. La prostata sarebbe poi da suddividersi in una zona periferica, molto estesa (75-80% della massa totale), che comprende l’apice prostatico e viene attraversata dall’uretra distale nella sua totalità. E’ la porzione che più facilmente è accessibile all’esplorazione rettale. Questa zona si sviluppa nella pubertà per stimolazione diretta del testosterone essendo ricchissima di recettori androgenici.
Esisterebbe poi una zona centrale (che costituisce circa il 25% della componente ghiandolare) a localizzazione subvescicale, attraversata dai dotti eiaculatori ed in rapporto con il pavimento dell’uretra prossimale. Nella porzione restante, l’uretra prossimale è circondata dalla zona di transizione che appare costituita da ghiandole periuretrali da cui si sviluppa probabilmente l’ipertrofia prostatica benigna. La zona di transizione è sormontata a sua volta dall’area anteriore fibromuscolare che rappresenta la porzione non ghiandolare della prostata e che “protegge” anteriormente la ghiandola stessa.
Circa il 70% dei tumori origina dalla zona periferica, il 10-20% da quella di transizione e solo il 5-10% dalla porzione centrale. Di fatto però, la maggior parte delle neoplasie presenta un’origine multicentrica coinvolgendo diverse porzioni simultaneamente.
4. Anatomia Patologica
Il tumore della prostata viene suddiviso classicamente in varie categorie: da un lato l’adenocarcinoma dei dotti periferici che è sicuramente l’istotipo più frequente (95% dei casi); dall’altro l’insieme dei diversi istotipi certamente più rari come il carcinoma anaplastico a piccole cellule, il carcinoma spinocellulare ed il carcinosarcoma.
Entità istologiche alquanto peculiari sono le cosiddette lesioni premaligne della prostata. Si tratta di quadri anatomopatologici conosciuti già da molti anni per il loro frequente riscontro in associazione con l’adenocarcinoma prostatico; attualmente sono state individuati due tipi di lesioni precancerose prostatiche: la iperplasia adenomatosa atipica e la neoplasia intraepiteliale prostatica.
La iperplasia adenomatosa atipica (IAA) (già definita come iperplasia glandulare atipica, iperplasia atipica, iperplasia epiteliale atipica, iperplasia atipica primaria, proliferazione glandulare atipica, displasia intraglandulare, adenosi prostatica o displasia intraduttale) è caratterizzata da una atipica proliferazione dell’epitelio prostatico con la presenza di gruppi di piccole ghiandole addossate tra loro, monostratificate, ben delimitate, senza un quadro di infiltrazione, con la scarsità o la completa assenza di cellule basali mioepiteliali.
La neoplasia intraepiteliale prostatica (PIN) (già definita come displasia intraduttale, iperplasia atipica a larghi acini, iperplasia atipica primaria, iperplasia con mutamenti maligni, atipia marcata o displasia acino duttale) è una lesione anatomopatologica prostatica caratterizzata da una proliferazione epiteliale, senza neoformazione ghiandolare come avviene invece nella IAA. La PIN è stata suddivisa in due gradi: basso grado ed alto grado (comprendente quelli che in passato era il secondo e terzo grado). Nella PIN di basso grado le cellule dei dotti e degli acini ghiandolari prostatici sono disposte in più strati, irregolarmente ma molto stipate, con notevoli variazioni volumetriche nucleari, mentre i nuclei sono solitamente ipercromici e spesso allungati, con nucleoli sono di piccole dimensioni. Nella PIN di alto grado invece la popolazione cellulare è nettamante aumentata e di conseguenza anche la loro stratificazione, mentre i nuclei presentano grando dimensioni con conseguente diminuzione della varibilità volumetrica tipica del basso grado; i nucleoli sono qui voluminosi e a presentazione variabile. Esistono numerose analogie tra le alterazioni nucleari presenti nella PIN e nell’adenocarcinoma.
La possibile evoluzione della IAA e della PIN in neoplasia è stata ipotizzata, oltre che per le analogie cito-istologiche, per una serie di osservazioni: anzitutto la coesistenza nello stesso tessuto esaminato (McNeal e Bostwick esaminando ghiandole di provenienza autoptica di cui 100 contenenti adenocarcinoma e 100 esenti da neoplasia, hanno riscontrato nelle due serie PIN rispettivamente nell’82 % e nel 31% dei casi e IAA nel 31 % e nel 15 % dei casi); poi il nesso di temporalità visto che, come ha notato Kovi, la prevalenza delle lesioni preneoplastiche aumenta con l’età del soggetto precedendo l’insorgenza dell’adenocarcinoma all’incirca di 5 anni.
La comparsa della neoplasia farebbe così seguito ad un periodo più o meno lungo caratterizzato dalla presenza di una lesione preneoplastica.
Nell’analisi anatomo-patologica del pezzo operatorio, riveste una importanza preminente dal punto di vista prognostico, la valutazione della estensione locale della neoplasia, tenendo in particolar modo conto del coinvolgimento della capsula, degli spazi perineurali e delle vescichette seminali.
La capsula appare importante poichè rappresenta una delle vie naturali di estensione della malattia verso la zona periferica. Essa infatti ricopre interamente la ghiandola prostatica eccetto a livello dell’apice ed anteriormente al di sopra la zona di transizione dove è sostituita da un’area fibromuscolare (è stato dimostrato che in quest’area solo una penetrazione completa da parte del tumore, ha un significato prognostico negativo). Per “penetrazione della caspula” si intende comunemente la presenza di cellule tumorali al di fuori della prostata all’interno del tessuto periprostatico molle. Esiste una correlazione significativa tra volume della neoplasia e livello di coinvolgimento della capsula prostatica.
E’ stato dimostrato che la penetrazione della capsula dipende quasi completamente dalla capacità del tumore di invadere gli spazi perineurali e di disseminarsi lungo essi.
Lungamente analizzato è stato anche il ruolo e l’importanza dell’interessamento delle veschichette seminali, che possiamo definire come l’invasione della parete muscolare della vescichetta stessa da parte della neoplasia. Sono state in particolare studiate le diverse modalità del loro coinvolgimento, e Scardino è giunto a determinare tre differenti possibilità: la prima prevede l’invasione diretta attraverso i dotti eiaculatori; la seconda possibilità è che la neoplasia attraversi la capsula fuoriuscendo dalla ghiandola ed invadendo successivamente le vescichette; infine il terzo tipo di invasione prospettato dagli studiosi prevederebbe un coinvolgimento delle vescichette senza una diretta comunicazione con il tumore primitivo. In molti casi appaiono peraltro chiamate in causa più modalità contemporaneamente.
Anche per queste strutture anatomiche esisterebbe una correlazione tra la loro invasione ed il volume della neoplasia.
L’anatomo patologo esamina infine con particolare cura al fine di valutare e quantificare la radicalità o meno dell’intervento attuato, sia i margini di dissezione chirurgica, che il frammento di collo vescicale inviato separatamente rispetto al blocco prostata-vescichette.
5. Clinica
Le manifestazioni cliniche del tumore prostatico sono caratterizzate quasi esclusivamente da sintomatologia ostruttiva comprendente disuria con mitto ipovalido, attesa preminzionale o gocciolio postminzionale, associata spesso a pollachiuria intensa derivante dall’incapacità di svuotare completamente la vescica. Non raramente la disuria si complica con una ritenzione completa d’urina che necessita un cateterismo vescicale o il posizionamento di una cistostomia sovrapubica. Altri sintomi come la macroematuria o l’emospermia sono molto meno frequenti ed associati spesso a malattia avanzata. Sono soprattutto i dolori ossei a caratterizzare la clinica del tumore prostatico qualora sia presente una diffusione metastatica della malattia. Le sedi infatti più frequenti di metastasi, oltre ai linfonodi loco-regionali (iliaci ed otturatori), sono le ossa, seguite poi da polmoni e fegato.
6. Diagnosi
La diagnosi di tumore prostatico si basa fondamentalmente sulla esplorazione rettale: è questa la metodica sicuramente più “antica” a disposizione dell’urologo. Tuttavia essa non sembra essere scevra da errori, considerato il fatto che la sua validità è direttamente legata all’esperienza del singolo. Inoltre è stato calcolato che la specificità di questo metodo diagnostico si aggira tra il 35% ed il 45%, a fronte di una sensibilità variabile tra 70% ed 85%, con un valore predittivo positivo del 11-26%. Motivo di ciò è la sua inadeguatezza ad apprezzare noduli piccoli o neoplasie situate nella regione postero-laterale della prostata.
Nell’ultimo decennio grande rilevanza clinica per giungere alla diagnosi di neoplasia prostatica ha avuto la determinazione della concentrazione sierica di alcune sostanze, come l’antigene prostatico specifico (PSA).
6.1. PSA
Da sempre al centro dell’attenzione degli studiosi, i marcatori biochimici umorali sono usati sia per identificare la presenza di neoplasia e per qunatificarne, se possibile l’estensione, che per monitorare il decorso del trattamento terapeutico compiuto, sia esso medico o chirurgico. Nel corso degli anni sono stati proposti numerosi marcatori prostatici, tra cui la fosfatasi acida prostatica (PAP) e più recentemente l’antigene prostatico specifico (PSA). La prima, usata per moltissimi anni, si è dimostrata inadeguata agli scopi suddetti, soprattutto per la difficoltà di isolare con certezza la frazione “prostatica” da quella proveniente da altri tessuti.
Scoperto nel 1979 da Wang e Kuriyama, il PSA ha invece riacceso le speranze di aver trovato il marcatore “ideale”. Esso infatti è prodotto esclusivamente dalle cellule prostatiche sia normali, che neoplastiche. Si tratta di una glicoproteina (PM 34.000) confinata nel citoplasma delle cellule acinari prostatiche e nell’epitelio duttale. La sua emivita sarebbe di 3.15 +/- 0.09 giorni secondo Ohesterling, e di 2.2 +/- 0.1 giorni secondo Stamey. Per la determinazione del livello sierico di PSA solitamente viene utilizzato un kit di analisi immunometrico (Tandem-R, Hybritech, Inc., San Diego, CA) che utilizza due anticorpi monoclonali murini diretti verso diversi epitopi dell’antigene. Il range di normalità è tra 0.0 ng/ml e 4.0 ng/ml.
Si ritiene che, in presenza di un elevato turnover cellulare, si abbia una perdita di coesione tra le cellule epiteliali ed il lume dei dotti con conseguente immissione nel sangue dell’antigene.
Purtroppo, il PSA è un indice di organo e non di malattia, nel senso che pur essendo specifico della ghiandola prostatica, la sua concentrazione sierica può aumentare per diverse patologie (tra cui sicuramente il cancro prostatico, ma anche l’ipertrofia prostatica o le prostatiti). Nonostante ciò si è però notato come in presenza di ipertrofia prostatica benigna i livelli di PSA sia solitamente inferiori ai 20 ng/ml, mentre per valori superiori a 20 ng/ml deve essere considerata fortemente probabile la presenza di una neoplasia.
Esistono numerosi lavori in cui sono stati correlati i livelli di PSA sierico con l’estensione della neoplasia prostatica: tra tutti citiamo il lavoro di Myrtle del 1986 che ha notato come il PSA fosse positivo nel 63% degli stadi A (sec. AUS), nel 71% dei B, nel 81% degli stadi C e nel 88% dei casi di interessamento linfonodale o presenza di lesioni ripetitive a distanza; Stamey ha sottolineato come dalla sua esperienza sia emersa una proporzionalità diretta tra stadio clinico del tumore prostatico e livelli di PSA.
Sembra esistere una correlazione diretta anche tra livelli di PSA e Gleason score.
Al fine di cercare di definire con maggior precisione un livello di cut-off oltre il quale sia fortemente sospetta l’esistenza di una neoplasia, sono stati avviati numerosi studi che hanno dimostrato come il valore di 4 ng/ml rappresenti il limite di normalità oltre il quale ci troviamo di fronte ad una patologia che merita di essere più approfonditamente studiata; un valore compreso tra 4 e 10 ng/ml deve far supporre l’esistenza di una ipertrofia prostatica o di una neoplasia confinata alla ghiandola prostatica; con livelli di PSA tra 10 e 20 ng/ml la neoplasia deve considerarsi con molta probabilità estesa oltre la capsula prostatica, mentre un interessamento linfonodale o metastatico dovrebbe essere considerato molto probabile con livelli maggiori di 20 ng/ml.
Tuttavia però nella realtà quotidiana esistono molti casi in cui questa regola non viene rispettata e pertanto non è ammissibile fare diagnosi valutando unicamente i valori di PSA. In generale possiamo però affermare che per livelli di PSA maggiori di 10 ng/ml esiste l’indicazione all’esecuzione di una biopsia prostatica.
Esistono poi delle situazioni particolari in cui si registra una variazione dei livelli di PSA, come per esempio nei soggetti portatori di catetere vescicale a dimora o semplicemente dopo una esplorazione rettale: gli effetti dell’esplorazione rettale su un eventuale incremento dei valori sierici dell’antigene prostatico specifico (PSA) non sono univocamente chiariti.
Molti sono stati gli studi che hanno affrontato questa problematica nel tentativo di fornire una risposta univoca e chiara. Una delle statistiche più importanti per l’elevato numero di casi analizzati, è sicuramente quella di Thompson che, dopo aver analizzato 2736 soggetti correlando i valori di PSA prima della esplorazione rettale e successivamente ad essa in un intervallo di tempo tra 5 e 30 minuti, è giunto a dimostrare come non vi sia una correlazione statisticamente significativa tra esplorazione rettale e alterazione dei valori di PSA; un seppur minimo incremento sarebbe presente solo nei soggetti che presentano un PSA di base superiore a 20 ng/ml.
Analoga conclusione è quella a cui giunge Crawford analizzando una casistica di 2754 soggetti. Vi sono anche altri lavori che confermano questa ipotesi: citiamo quelli di Brawer su 24 pazienti, di Adjiman su 13. Un incremento significativo è stato notato da Yuan e da Chybowski: anche in questi studi però la percentuale di soggetti in cui il PSA è aumentato significativamente dopo esplorazione rettale è stata relativamente bassa.
Al di là dei risultati delle diverse casistiche risulta comunque essere problematico stabilire l’esistenza o meno di un rapporto diretto tra esplorazione rettale e incremento di PSA anche perchè vi sono molti fattori che sembrerebbero influenzare tale rapporto: tali fattori sono rappresentati soprattutto dalla intensità dell’esplorazione rettale, dal valore di PSA iniziale e dallo stato di malattia della ghiandola: se da un lato si è infatti notato per esempio un incremento significativo dei livelli di PSA dopo DRE nei pazienti affetti da prostatite, dall’altro abbiamo visto come tale incremento non sia presente nei pazienti affetti da adenoma prostatico. In generale però si può affermare con Yuan che è conveniente posticipare il dosaggio del PSA almeno 1 settimana dopo l’esplorazione rettale.
Analoghi risultati sono stati rilevati considerando gli effetti della ecografia transrettale responsabile di un innalzamento del PSA sierico.
Molto più diretti e più facilmente dimostrabili appaiono gli effetti della biopsia prostatica: in questo caso, sia che la misurazione del PSA avvenga subito dopo l’esame, sia che si attendano 24 ore per il dosaggio, è sempre dimostrabile un incremento dei livelli del PSA. Bossens e Yuan registrano tale incremento nel 92% dei soggetti sottoposti a biopsia; Charrie addirittura nel 100%. In questo caso sembra tra l’altro che l’incremento dell’antigene prostatico specifico sia strettamente correlato anche al numero di prelievi (più o meno di tre), mentre non sarebbe influenzato dalle dimensioni della prostata e dalla presenza o meno di neoplasia; la presenza di adenoma sarebbe invece responsabile di un maggiore innalzamento dei livelli. Anche per la biopsia prostatica Yuan consiglia quindi di evitare il dosaggio del PSA entro le 4 settimane successive all’esame.
Per quanto attiene al rapporto tra eiaculazione e livelli sierici di PSA, tenuto conto che nel liquido seminale è presente una quantità di PSA estremamente elevata, l’eiaculazione dovrebbe comportare di necessità una riduzione del pool di antigene che si riflette in una riduzione dei livelli di PSA sierico; purtuttavia esistono pareri discordi anche riguardo a questo argomento.
Sicuramente possiamo affermare che il PSA è un marcatore estremamente utile soprattutto nel monitoraggio dei pazienti sottoposti a resezione endoscopica o prostatectomia radicale. Come afferma Stamey, dopo intervento chirurgico radicale il PSA deve azzerarsi nel giro di 2 settimane; se permangono livelli superiori a 0,2 ng/ml, l’intervento non deve essere considerato radicale. Un incremento del PSA a distanza dopo prostatectomia radicale deve essere considerato come un segno di ripresa di malattia locale o a distanza. Utile appare l’impiego del PSA anche dopo terapia radiante o in corso di terapia con LH-RH analoghi: esso quindi risulta essere particolarmente utile nel follow-up dei pazienti in terapia. Un incremento dei livelli di PSA dopo un iniziale diminuzione nei pazienti in trattamento con LH-RH analoghi deve essere considerato un segno prognostico sfavorevole.
Per accrescere l’efficienza diagnostica di questo marcatore sono state proposte diverse alternative: anzitutto la PSA Density che esprime il rapporto tra il valore del PSA sierico e il volume della prostata calcolato ecograficamente. partendo dal conceto che la neoplasia prostatica produce una quantità maggiore di PSA dell’ipertrofia, la PSA Density dovrebbe permettere di fornire un utile elemento nella diagnosi differenziale clinica, soprattutto nei casi con PSA compreso tra 4 e 10 ng/ml. In realtà, fattori come l’errore nella determinazione del volume ghiandolare o differenti rapporti nei diversi soggetti tra quantità di tessuto ghiandolare (che produce PSA) e stroma (che non lo produce), rendono spesso inattendibile la determinazione della PSA Density. A nostro parere il livello di cut-off per la PSA Density è rappresentato da 0.15, limite sotto il quale la frequenza di neoplasia in pazienti con PSA maggiore di 4 ng/ml è del 15% circa, e sopra il quale diventa del 35%.
E’ stato anche proposto di valutare il tasso di incremento di PSA nel tempo, la cosiddetta PSA Velocity: la variazione quantitativa annuale del valore di PSA nello stesso soggetto sembra infatti essere molto più significativa del valore di PSA assoluto, tenuto conto che in caso di neoplasia esso aumenta con una velocità maggiore che non nell’ipertrofia. Tuttavia questo criterio diagnostico si presta a facili errori causati soprattutto dall’estrema variabilità analitica del metodo di determinazione del valore del PSA sierico.
La storia della diagnosi biochimica del tumore prostatica è però cambiata dal momento dell’introduzione del rapporto tra PSA libero e PSA totale. Tale parametro ha dimostrato di poter meglio distinguere tra neoplasia e ipertrofia nei pazienti con PSA totale tra 4 e 10 ng/ml. Il valore soglia non è univoco, ma solitamente si ritiene che un rapporto free/totale SUPERIORE (!) al 16% sia espressione di ipertrofia, mentre un valore INFERIORE al 16% sia fortemente sospetto per neoplasia.
6.2. Ecografia trans-rettale
Il rilievo di un valore elevato di PSA induce il medico ad avviare degli ulteriori approfondimenti diagnostici, rappresentati soprattutto dalla ecografia trans-rettale.
Essa permette di indagare la ghiandola prostatica nella sua interezza, con una definizione d’immagine buona per ciò che concerne la struttura del tessuto prostatico e delle vescichette seminali, meno precisa in riferimento alla capsula prostatica visto che con questa metodica ecografica viene esaminato l’interfaccia tra tessuto adiposo e tessuto connettivo, e non la capsula morfologica vera e propria. E’ per questa ragione che la specificità di questa tecnica diagnostica si aggira intorno al 78%, con una sensibilità variabile tra 57% e 86%, un valore predittivo positivo tra il 17 e il 38.1% della casistica dell’Istituto di Urologia di Padova.
E’ inoltre nota l’estrema operatore-dipendenza della ultrasonografia che rende questa tecnica non sempre affidabile. Il reperto ecografico più sospetto per neoplasia prostatica è rappresentato dalle aree ipoecogene localizzate nella zona periferica, mentre quelle site nella zona di transizione non devono essere considerate fortemente sospette: l’ipoecogenicità della neoplasia è dovuta al fatto che è presente un tessuto cellulare denso con un’architettura ghiandolare del tutto anarchica, senza interfacce e quindi con meno echi interni. Alcuni Autori, come Shinohara e Narayan, hanno addirittura cercato di distinguere le neoplasie ben differenziate da quelle indifferenziate proprio dall’aspetto ecografico, tenendo conto che man mano che la neoplasia tende a sdifferenziarsi assume una maggiore ipoecogenicità.
Attraverso l’uso dell’ecografia transrettale è anche possibile misurare agevolemente i diametri e quindi i volumi prostatici in rapporto al volume dell’adenoma, potendo così calcolare per esempio la PSA Density.
Infine non si deve dimenticare l’importante ruolo dell’ultrasonografia transrettale nel follow-up del paziente prostatectomizzato, dove essa riveste un ruolo fondamentale soprattutto nella ricerca di eventuali recidive locali di malattia, e dei pazienti sottoposti a solo terapia ormonale, in cui è utile il monitoraggio della riduzione volumetrica della neoplasia.
6.3. Conferma istologica
I fondati sospetti rilevati con la triade diagnostica (esplorazione rettale, dosaggio del PSA, ultrasonografia trans-rettale) vanno sempre e comunque confermati dal rilievo citologico e/o istologico che si ottiene rispettivamente mediante agoaspirazione prostatica trans-rettale e agobiopsia prostatica trans-rettale o trans-perineale, entrambe digito- o eco-guidate. Per quanto concerne i reperti citologici, si cerca di determinare il grado di differenziazione della neoplasia seguendo la classificazione di Esposti (1971) che suddivide i tumori in ben differenziato, moderatamente differenziato e scarsamente differenziato, prendendo in considerazione soprattutto l’anaplasia nucleare e la coesione cellulare.
L’agobiopsia, o tru-cut prostatico, è una tecnica sicuramente più affidabile dell’agoaspirato, se si considera che nella nostra esperienza ben il 37.8% dei pazienti con agoaspirato negativo per neoplasia è risultato positivo alla biopsia. Essa è inoltre caratterizzata da una scarsa morbidità e da un elevato rapporto costi/benefici. Le indicazioni all’esecuzione di una biopsia prostatica sono un aumento dei livelli sierici di PSA, associato o meno al rilievo digitale e/o ecografico di un nodulo sospetto o di un’area ipoecogena sospetta. Solitamente viene eseguito un mapping della ghiandola prostatica consistente in sei prelievi: vengono prelevati due frammenti a livello dell’apice prostatico, bilateralmente (in essi è compresa anche una porzione di zona di transizione); gli altri prelievi interessano le porzioni posteriori e postero-laterali della ghiandola bilateralmente. Qualora vi sia l’evidenza di una zona digitale o ecograficamente sospetta è possibile eseguire altri prelievi mirati. L’uso dell’ecografo permette inoltre l’esecuzione di biopsie anche delle vescicole seminali o del tessuto periprostatico.
Sulla cosiddetta “carota” di tessuto prelevato, come peraltro nel materiale prelevato durante resezione endoscopica di prostata (reperti incidentali), è possibile valutare il grado di differenziazione ghiandolare in relazione ai rapporti tra neoplasia e stroma secondo il metodo di Gleason, che permette di distinguere 5 gradi principali e prevede l’assegnazione di un particolare punteggio (Gleason score) ottenuto dalla somma del grado del pattern predominante con quello secondario. Anche con questo metodo, come in quello di Esposti, si configurano tre possibili gradi di differenziazione della neoplasia: ben differenziato qualora il punteggio di Gleason sia compreso tra 2 e 4; moderatamente differenziato (Gleason 5-7); poco differenziato (8-10).
E’ stato sottolineato da numerosi studi come il Gleason score calcolato sul tessuto prelevato mediante biopsia si correli linearmente sia con il Gleason score definitivo che con lo stadio patologico definitivo del tumore. In quest’ottica il tru-cut prostatico rappresenta non solo un esame diagnostico, ma anche di stadiazione.
Sono in corso studi preliminari al fine di determinare l’eventuale affidabilità di una valutazione citometrica sul materiale bioptico: è infatti assodato come spesso la presenza di un corredo cromosomico aneuploide sia associato a forme neoplastiche più aggressive. La possibilità di eseguire una citometria a flusso sulmateriale proveniente dal tru-cut potrebbe permetere di definire con maggior esattezza il tipo di neoplasia fornendo utili informazioni prognostiche.
7. Terapia
Esisto un ampio ventaglio di opzioni terapeutiche nella cura del tumore della prostata, e la scelta della tecnica ritenuta “migliore” è molto spesso difficile, problematica e non standardizzabile. In generale possiamo dire che mentre per i tumori localmente confinati è sicuramente auspicabile un intervento chirurgico radicale, per quelli sconfinati la scelta appare più complessa ed è necessario per così dire “personalizzare” la terapia ad ogni singolo paziente: se infatti gli spazi per un intervento chirurgico radicale si riducono, a disposizione dell’urologo vi sono opzioni terapeutiche chirurgiche palliative, chirurgiche endocrine, radioterapiche, chemioterapiche ed infine mediche.
L’intervento Chirurgico Radicale era rappresentato, sino a qualche anno fa, dalla Prostatectomia Radicale per via perineale o retropubica; quest’ultima sembrava essere la migliore soprattutto per la notevolmente riduzione delle perdite ematiche, problema di prim’ordine in questo tipo di chirurgia. Questo intervento è destinato ai casi di neoplasia prostatica localmente confinata alla ghiandola prostatica; tuttavia in casi rigorosamente selezionati di malattia localmente sconfinata con o senza interessamento linfonodale loco-regionale, ma sicuramente senza metastasi a distanza, l’intervento può avere lo scopo di ottenere un controllo locale della malattia, di ritardare la comparsa di eventuali lesioni secondarie o di aumentare l’efficacia della terapia ormonale strettamente correlata all’entità del tumore.
L’intervento, originariamente descritto da P.C. Walsh, viene condotto in anestesia generale. L’incisione ombelico-pubica permette di giungere subito dopo l’apertura della fascia ombelico-prevescicale allo spazio retropubico dove, previa mobilizzazione del sacco peritoneale, si procede alla legatura e sezione dei deferenti. Ai fini della determinazione di un eventuale coinvolgimento metastatico linfonodale, durante l’intervento di Prostatectomia Radicale, prima dell’eviscerazione della ghiandola prostatica, si è proceduto a Linfoadenectomia stadiante: nella maggior parte dei casi si è preferita la tecnica cosiddetta “limitata” o “modificata” (che prevede l’asportazione dei linfonodi otturatori, iliaci interni e di quelli localizzati medialmente all’arteria iliaca esterna), in luogo di quella “estesa” in cui la dissezione linfonodale giunge lateralmente sino al nervo genito-femorale e cranialmente sino alla biforcazione aortica. L’esame istologico estemporaneo al congelatore dei linfonodi asportati è stato indispensabile non solo per la diagnosi, ma anche per l’orientamento terapeutico dell’intervento stesso.
Dopo la linfoadenectomia pelvica, si procede alla visualizzazione della fascia endopelvica che viene quindi incisa e sollevata; tocca poi alla sezione dei ligamenti pubo-prostatici che permettono la mobilizzazione dell’apice prostatico. Viene isolato a questo punto il plesso venoso dorsale e si passa poi alla sezione dell’uretra. La prostata viene sollevata cranialmente permettendo così, previa dissezione della fascia di Denonvilliers, di esporre le vescichette seminali. Con il bisturi elettrico si procede poi alla sezione della parete vescicale posteriore che consente di rimuovere il blocco prostato-vescicolare. Dopo un accurato controllo dell’emostasi, di confeziona l’anastomosi vescico-uretrale con ricostruzione del collo su catetere vescicale, previa riduzione della breccia vescicale ed estroflessione della mucosa.
Per quanto concerne la qualità di vita dei pazienti sottoposti a Prostatectomia Radicale, emerge subito il problema dell’impotenza che risulta inevitabile nella procedure radicale; a questo scopo, solo per malattia estremamente limitate, è stato proposto un intervento nerve-sparring che permetterebbe di preservare i fasci nervosi e quindi la potenza sessuale. Molti Autori, però, hanno registrato il preoccupante aumento di casi di recidiva locale di malattia a breve distanza nei pazienti sottoposti a questo tipo di intervento e pertanto ne sconsigliano l’indicazione. Analizzando ancora la qualità di vita del paziente operato per neoplasia prostatica, si registra da un lato il problema della continenza che molto spesso viene sacrificata alla radicalità dell’intervento; dall’altro la frequenza di comparsa delle complicanze, precoci e tardive.
A proposito della continenza, bisogna dire che nei pazienti sottoposti ad intervento chirurgico radicale vi può essere una incontinenza variabile, da totale ad una lieve incontinenza da stress: le percentuali sono molto differenti a seconda delle singole casistiche. Anche i dati relativi alle complicanze, precoci o tardive che siano, sono molto contrastanti. Quelle precoci sono rappresentate soprattutto dalle emorragie e dalle trombosi venose profonde.
L’introduzione negli ultimi decenni dell’approccio laparoscopico e della chirurgia robotica hanno migliorato la qualità degli interventi e in parte dei risultati, sia oncologici che funzionali. Attualmente nei centri dove è disponibile il sistema, la Prostatectomia Radicale Robotica è divenuta il gold standard nel trattamento chirurgico di questa patologia.
Nei casi di tumore prostatico avanzato, si può ricorrere ad una Chirurgia Palliativa, intendendo con tale termine l’insieme degli interventi di disostruzione cervico-uretrale (resezione endoscopica di prostata disostruttiva o più raramente adenomectomia transvescicale o retropubica) e di derivazione urinaria. Una malattia così avanzata da determinare una invasione ureterale diretta con conseguente stenosi può rendere in rari casi necessario l’introduzione di un tutore ureterale autostatico (tipo DoubleJ) o il posizionamento di una nefrostomia derivativa.
In passato rivestivano una importanza certamente maggiore gli interventi di Chirurgia Endocrina nei quali veniva asportata l’ipofisi o più frequentemente i testicoli (Orchiectomia) con lo scopo di ridurre la concentrazione degli ormoni sessuali maschili al fine di bloccare la stimolazione endocrina della ghiandola prostatica.
Oggi questa tecnica è stata quasi totalmente abbandonata soprattutto per l’impatto psicologico negativo che essa aveva sul paziente; inoltre gli stessi obiettivi si raggiungono attualmente con un Trattamento Medico: esiste un’ampia gamma di possibili farmaci utili a tale scopo. Ormai quasi completamente abbandonati gli estrogeni ed i progestinici, l’attenzione si è rivolta agli Antiandrogeni e agli LHRH-Analoghi e Antagonisti.
Il farmaco antiandrogeno agisce inibendo competitivamente il legame degli androgeni (testosterone e DHT) con i recettori specifici a livello delle cellule bersaglio, soprattutto prostatiche. In questo modo vengono neutralizzati gli effetti degli androgeni sia di origine testicolare che di surrenalica. Tra gli antiandrogeni attualmente più utilizzati ricordiamo il Ciproterone Acetato dotato di una duplice azione, considerato che esso agisce sia bloccando i recettori androgenici a livello prostatico, sia con una potente attività antigonadotropa caratterizzata da una riduzione dei livelli plasmatici di LH e FSH per attivazione del meccanismo di feedback negativo a livello ipotalamo-ipofisario e conseguente inibizione della sintesi degli androgeni testicolari. Gli effetti collaterali sono rappresentati soprattutto dalla soppressione della libido e dell’erezione, dall’inibizione della spermatogenesi, dalla comparsa di ginecomastia; inoltre sono descritte comparsa di vampate di calore, effetti cardiovascolari e raramente manifestazioni trombotiche.
Gli antiandrogeni puri sono invece la Flutamide, la Nilutamide e il Casodex: essi agiscono unicamente a livello dei recettori androgenici, ma non sulle gonadotropine. Mentre sembrano avere scarsi effetti sulla libido, sono spesso segnalati ginecomastia e tensione mammaria.
Gli LH-RH analoghi sembrano estremamente promettenti per i loro effetti positivi non solo nel ritardare l’evoluzione della malattia avanzata, ma anche come terapia adiuvante da combinare all’intervento chirurgico radicale. Essi vengono somministrati sottocute o intramuscolo, essendo impossibile la somministrazione per via orale che determina la loro completa degradazione in tempi molto brevi. Ne esistono due distinte categorie: gli agonisti e gli antagonisti. Sicuramente maggiormente diffusi, gli agonisti presentano una struttura simile all’LH-RH, differendone solo per la sostituzione di alcuni aminoacidi. Essi, dopo una iniziale fase di stimolazione, determinano una down-regulation dei recettori per l’LH-RH a livello ipofisario, con conseguente selettiva inibizione delle gonadotropine e quindi della funzione testicolare. In questo modo però non viene influenzata la produzione di androgeni surrenalici: è per tale motivo che spesso si associano LH-RH analoghi ed antiandrogeni (sovente ciproterone acetato) al fine di ottenere un blocco androgenico completo. Sarebbe inoltre presente un effetto inibitorio diretto a livello delle cellule prostatiche in cui verrebbero forse coinvolti meccanismi genetici tipo apoptosi.
Questo tipo di terapia riveste una particolare importanza per alcuni motivi: anzitutto per la grande efficacia terapeutica paragonabile alla castrazione chirurgica, ma scevra dagli scomodi effetti psicologici di quest’ultima. Inoltre la creazione di particolari formulazioni depot garantisce una elevata compliance da parte del paziente. Gli effetti collaterali sono rappresentati dalla scomparsa della libido e dell’erezione, e dalla presenza di vampate di calore e più raramente di ginecomastia e tensione mammaria.
Gli antagonisti dell’LH-RH sono composti strutturalmente simili all’LH-Rh, biologicamente privi di qualsiasi attività, che a livello recettoriale impediscono stericamente il legame dell’LH-RH endogeno, inibendo la sintesi delle gonadotropine. Il loro uso non si è ancora diffuso nella pratica clinica, essendo ancora in corso gli studi preliminari sulla sua efficacia.
♦Le schede sottostanti forniscono informazioni generiche (ma controllate) relative alla terapia chirurgica del Tumore Prostatico.
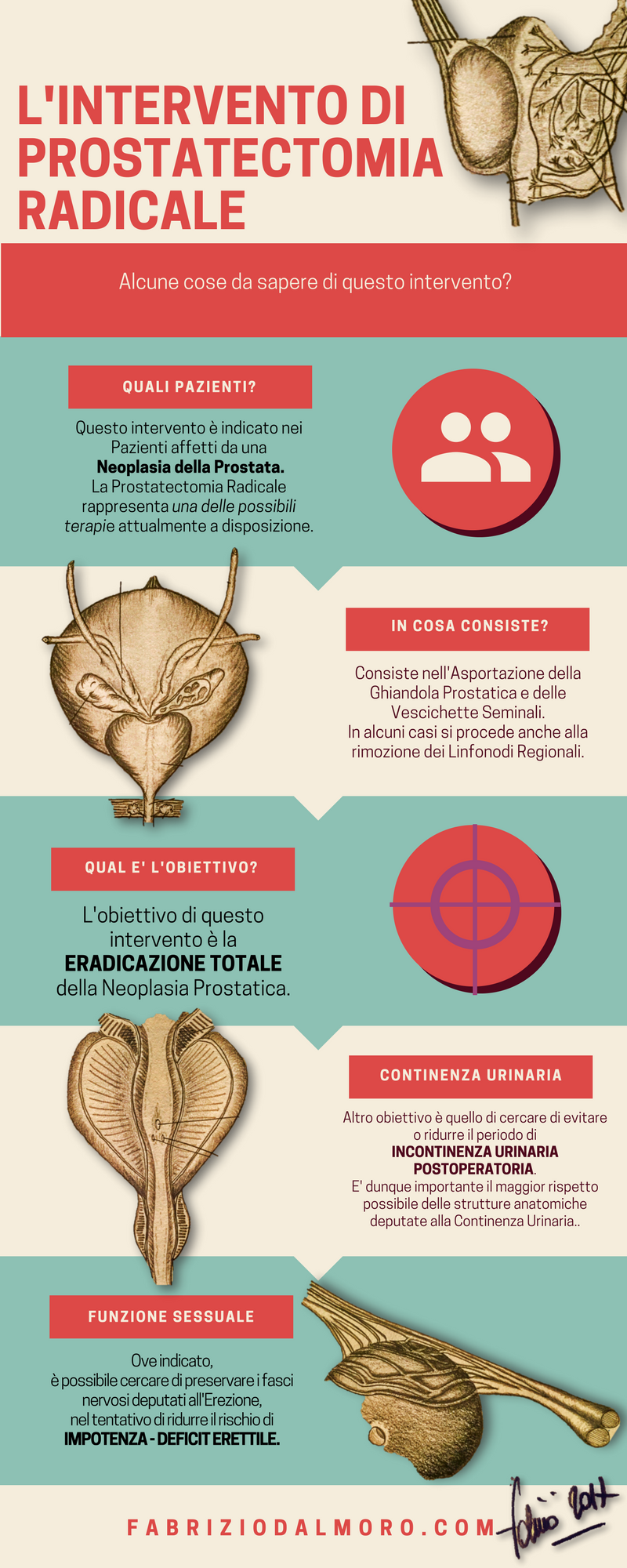

Cosa devi sapere prima dell’intervento
di PROSTATECTOMIA RADICALE ROBOTICA
(Scarica il Modulo di Consenso Informato )
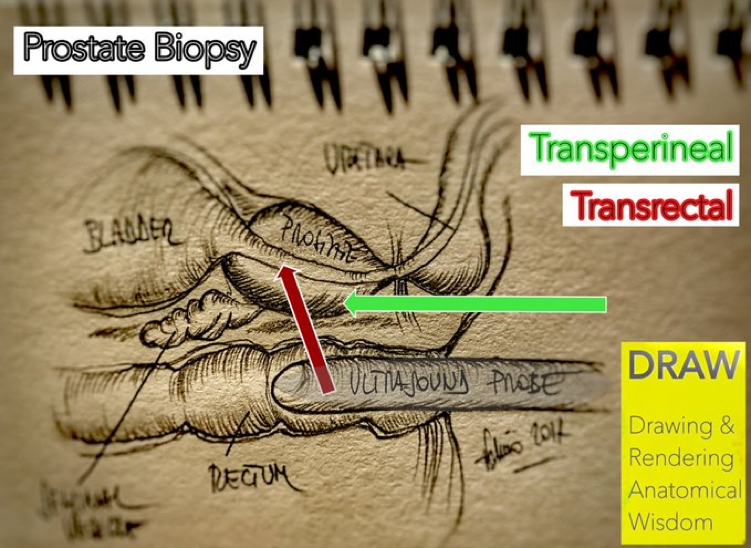
La Biopsia Prostatica: due approcci diversi
Prostate Biopsy: two different approaches
Vai alla pagina di approfondimento

fabriziodalmoro.com by fabrizio dal moro is licensed under a Creative Commons Attribution-NonCommercial-ShareAlike 4.0 International License.
